Introducción
El mentón es una región de la cara muy visible y estéticamente muy importante. Es un símbolo de personalidad, da una apariencia de fuerza a la cara y es necesario para un equilibrio facial. Alrededor del mundo, independientemente de la etnia y nación, todos caracterizamos un mentón como débil o fuerte, y captamos mensajes subliminales acerca de la persona observada según la morfología de su mentón. En nuestra sociedad, un mentón pequeño o deficiente se asocia a timidez, indecisión, feminidad, debilidad y comportamiento comedido. Por lo contrario, un mentón fuerte o prominente se asocia a personas atléticas, agresivas, decididas, audaces e inteligentes. Nos fijamos especialmente en el perfil, y aunque es cierto que un mentón retrusivo llama la atención, debe también ser asimétrico o fuera de la norma en más de una dimensión para que lo consideremos un problema.
Ya en la antigüedad, el mentón era un símbolo de poder y personalidad en el hombre, y desde entonces hemos estado intentando modelar su forma, tamaño, volumen y posición. Muchas de las civilizaciones antiguas, como los egipcios, lo resaltaban con
materiales o piedras preciosas. Otras, como los griegos o romanos, camuflaban
mentones pequeños tras tupidas barbas.
No fue hasta hace 50 años que la técnica evolucionó hasta convertirse en una realidad segura y realizable. Por esa época, la corrección de la microgenia ya se conseguía mediante técnicas de aumento de mentón. Los procedimientos se realizaban mediante una incisión submental a través de la piel y colocando injertos de hueso o cartílago autólogos tales como costilla, cadera, cartílago nasal… y una variedad de materiales aloplásticos como el acrílico, el silastic, el metal…Pero los injertos de hueso se reabsorbían con el tiempo, y los de cartílago se encapsulaban convirtiéndose en fragmentos móviles que se desplazaban produciendo asimetrías. Aunque los materiales alplásticos eran fáciles de fabricar y colocar, tenían un gran porcentaje de complicaciones como la infección, el desplazamiento, la erosión del hueso subyacente, reabsorción radicular o una apariencia desfavorable.
Aunque en 1942 el Dr. Hofer publicó un avance del borde inferior de la mandíbula, no fue hasta 1957 cuando el Dr. Obwegeser presentó el primer caso tratado con éxito. El artículo de Hofer proponía un deslizamiento del borde inferior del mentón, pero era
solo una idea realizada sobre un cadáver y mediante el ya conocido abordaje extraoral. Obwegeser quiso ir más allá y encontrar una técnica reconstructiva que corrigiese la microgenia desde un abordaje intraoral, que permitiese suficiente contacto óseo para una unión fiable, y que mantuviese el avance sin reabsorción ni recidiva. Tras evaluar a una mujer con mentón retrusivo, se dio cuenta de que un se podría crear un contorno más favorable mucho mejor seccionando el mentón transversalmente y avanzando la parte inferior más anteriormente. La paciente fue tratada mediante una incisión transoral en el fondo de vestíbulo, y se le realizó una osteotomía horizontal por debajo de las raíces centales y del foramen mentoniano para desplazar el fragmento 10mm anteriormente, manteniendo el pedículo del músculo genihioideo. Después se fijó el mentón en su nueva posición mediante hilos circunferenciales asegurados a una placa de acrílico sobre los dientes mandibulares.
Con el paso de las décadas se han ido encontrando variaciones clínicamente útiles en la práctica de la genioplastia de deslizamiento, aunque siempre basadas sobre la idea original. Incluyen avances en doble fase, osteotomías verticales en la línea media y con ciertas angulaciones y nuevos sistemas de fijación.
Recientemente ha habido un incremento en el énfasis de las cirugías de mentón, especialmente para maximizar el resultado estético de otras intervenciones. Se puede utilizar para corregir problemas mandibulares anteriores o de cuerpo mandibular, por separado o conjunto a otros procedimientos. En los tratamientos contemporáneos suele ir asociada a las técnicas de rama, especialmente cuando la mandíbula está en posición avanzada. Se realiza en aproximadamente el 30% de los pacientes a los que se realiza una osteotomía de rama, y en un porcentaje similar a los pacientes sometidos a cirugía maxilar. Es la segunda cirugía ósea facial más realizada tras la rinoplastia.
Durante este tiempo, han demostrado ser una buena solución a deformidades mandibulares, además de proporcionar ese acabado estético que muchos pacientes requieren.
Junto a la SARPE, la cirugía de mentón es el complemento adjunto a la ortodoncia más utilizado. En nuestras clínicas, podemos ofrecerla como un tratamiento adjunto a todos esos pacientes con anormalidades óseas o descontentos con su estética facial, ya que se puedan beneficiar de un tratamiento combinado de ortodoncia y cirugía en una sola fase. Las deficiencias, defectos o excesos de mentón suponen un desafío para ambos profesionales, que deben trabajar en estrecha colaboración.
Diagnóstico
En el caso de las mentoplastias se debe hacer un buen diagnóstico para determinar una buena y acertada planificación.
De entrada deberán quedar muy claras las motivaciones, tanto del paciente como del ortodoncista o cirujano. Generalmente la estética suele ser la primera para los pacientes que se presentan en la consulta, tanto por razones sociales como psicológicas. Para el profesional, la compensación de defectos funcionales acostumbra a ser la más importante, junto con la estética y estabilidad.
Respecto a la estética pura, los últimos estudios acerca de lo que se considera más atractivo han pasado de tercios equilibrados a un tercio inferior facial ligeramente más aumentado. Ese podría ser el motivo por el cual la genioplastia de aumento se realiza con tanta frecuencia hoy en día.
Una vez discutido el motivo de consulta deberemos pasar al diagnóstico clínico.
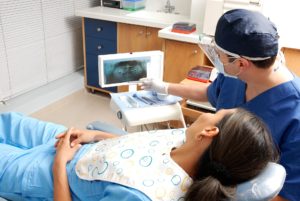
Lo primero será identificar anormalidades en los tres planos del espacio. La mejor herramienta existente en nuestros días, y que nos puede proporcionar toda la información necesaria, es el CBCT craneal. Por supuesto necesitaremos apoyarnos en la fotografía. Las teleradiografías laterales y frontales también siguen teniendo su importancia; la superposición de trazados sigue teniendo un rol significativo en la evaluación del tratamiento, el progreso, los resultados postquirúrgiscos y los cambios a corto o largo plazo.
La forma ideal de tomar cualquiera de estos registros para juzgar con mayor precisión es en posición normal de la cabeza, con labios relajados y mandíbula en reposo (que nos permite observar al paciente en su estátus más habitual, con los cóndilos instalados en las fosas y la separación normal entre los dientes).
Es cierto que existen muchas complejas interrelaciones entre las estructuras faciales que también se deben tener en cuenta para ser críticos y planificar la mejor posición del mentón para cada paciente en concreto, por lo que lo más importante es ver al paciente interactuando, hablando, sonriendo, riendo… cara a cara y desde distintas perspectivas.
Deberemos valorar:
- En el estudio facial frontal: evaluar línea media facial y dental, y los tercios del tercio inferior
- En el estudio facial lateral: línea vertical de referencia que pasa por subnasal, proyección del mentón y de los labios, surco mentoniano. La línea vertical verdadera, perpendicular al suelo con el paciente en posición normal de la cabeza, pasa a través del punto subnasal y nos indica la prominencia relativa de nariz, labios y mentón. Idealmente, el mentón debería quedar en contacto con esta línea, con los labios ligeramente adelantados.
Podemos observar:
- Pequeñas anormalidades: en cuyo caso no se trata o se hace una genioplastia cosmética en una fase
- Grandes deformidades y síndromes: será necesaria cirugía maxilofacial más compleja con posibles injertos óseos y genioplastia en varias fases.
Es muy importante reconocer las posibles displasias verticales en la mandíbula, además de las sagitales, o por lo contrario obtendremos mentones deformes, incompetencias labiales y surcos mentonianos planos o exagerados.
Indicaciones
ü mejora del perfil facial
ü razones cosméticas
ü mejora la estabilidad de incisivos inferiores, al reducir la presión labial sobre ellos
ü reducción de la separación de los labios en reposo 311 proffit
ü camuflaje de hipoplasia mandibular leve con deficiencia de sínfisis y/o retrognatia leve
ü cerrar ángulo mandibular aumentado
ü síndromes y apnea obstructiva del sueño
ü complemento quirúrgico a intervenciones en el tercio facial inferior
ü asimetrías de mentón
ü problemas periodontales
Contraindicaciones
O falta de base ósea apropiada (especialmente en genioplastias óseas si no conseguimos tener dos buenas superficies óseas en la parte de la oseotomía)
O pacientes ancianos, por falta de respuesta a neoformación ósea entre los segmentos óseos
Planificación
Una planificación óptima requiere el conocimiento de la respuesta de los tejidos blandos a distintos procedimientos genianos. El grosor de los tejidos blandos depende de cada persona. Aunque es a lo que estamos habituados, planificar un tratamiento en función las mediciones dentales y de los tejidos duros, que son los mayores indicadores de la necesidad o no de una cirugía, da lugar a errores. Los cambios en los tejidos blandos no son de 1:1, son complejos y dependen de muchos factores que interaccionan, tales como el esqueleto, cambios dentales, tensión labial, función muscular y grosor del tejido blando. Deberemos considerar también el resalte y la sobremordida, la musculatura, los tejidos subcutáneos e incluso la elasticidad de la piel. Es importante también la evaluación de la estética submental y cervical.
Se ha demostrado que la posición final de los tejidos blandos tras la cirugía está determinada por la relación tridimensional de los tejidos blandos y duros antes de la cirugía. Hoy en día el análisis de los tejidos blandos ha emergido como la consideración más importante tanto en planificación como en predicción de resultados, especialmente en los casos tratados con un motivo estético, es importantísimo como requisito un análisis de los tejidos blandos. Lo ideal durante la planificación del caso es encontrar la harmonía entre tejidos duros y blandos, estableciendo un valor estimado entre ambos y aplicándolo para poder ver resultados laterales satisfactorios.
Lógicamente los cambios estéticos dependerán de la cantidad de cambio en los tejidos duros, y los nuevos programas informáticos de predictibilidad de resultados que manejan ambos campos son un gran aliciente para los pacientes, ya que pueden hacerse una idea suficientemente realista del resultado, además de una gran ayuda para los profesionales. Estos cambios predichos para los tejidos blandos serán quienes mandarán en el movimiento de tejidos duros durante la cirugía. Los primeros métodos no tenían en cuenta los aspectos funcionales, ni equilibraban los tejidos duros y los blandos del mentón, incluyendo los músculos adyacentes. Como resultado los procedimientos tenían deficiencias intraoperatorias como la recolocación de los fragmentos, la fijación y la estabilidad.
Según distintos estudios, las relaciones entre tejidos duros y blandos finales obtenidas postquirurgicamnete, varían entre 0,4:1, 0,75:1, 0,8:1, 0,87:1, 0,9:1 según distintos estudios. Por lo visto la diferencia media entre tejidos duros y blandos es grande, por lo que la predicción es bastante inexacta. La correlación post quirúrgica en la dirección horizontal es más exacta y predecible que en la vertical, donde es bastante pobre.
Aunque la genioplastia es un procedimiento muy estable, hay muchos factores que pueden hacer variar la respuesta de los tejidos blandos, tales como la técnica de disección, la magnitud de movimiento o el tratamiento de los tejidos blandos intramentonianos. La estabilidad del fragmento movilizado dependerá de la musculatura suprahioidea y las inserciones de tejidos conectivos perimandibulares, la remodelación ósea y los patrones de reabsorción.
El papel de la Ortodoncia
Como se ha mencionado con anterioridad, la genioplastia es un tratamiento quirúrgico que podemos ofrecer en nuestras clínicas por los siguientes motivos:
- Estética
Complemento para finalizar los casos obteniendo un mejor resultado estético y con un mejor acabado consiguiendo mayor cambio facial. Será siempre en casos leves y no quirúrgicos de problemas sagitales, verticales y asimetrías de mentón.
- Alternativa a avance mandibular en Clase II
Cuando nos encontramos en el límite a la hora de decidir entre ortodoncia y cirugía, debemos considerar la genioplastia de aumento como complemento del camuflaje de clase II. Si la cirugía ortognática adelantara los incisivos inferiores excesivamente para poder conseguir una estética o una estabilidad razonable, la osteotomía del reborde anterior para recolocar el mentón puede mejorar el perfil y reducir la presión labial sobre los incisivos inferiores, mejorando a su vez la estabilidad. Se puede ofrecer como alternativa especialmente en esos casos de deficiencia mandibular con incisivos inferiores protrusivos respecto al mentón. Así, en lugar de extraer premolares inferiores para enderezarlos (descompensación) y proceder a un avance mandibular (cirugía ortognática), se realiza una genioplastia para adelantar el mentón.
No representa una intervención quirúrgica más extensa que la extracción de los premolares, y se puede efectuar de manera ambulatoria o en un solo día, con un costo mucho menor al de un avance mandibular. Si se realiza antes de los 19 años, el remodelado de la corteza lingual será mejor que a edades más avanzadas.
En pacientes en crecimiento da un resultado muy satisfactorio junto con un avance mandibular funcional. Los pacientes con clase II y mandíbula retruida pueden ser tratados en primer lugar con aparatología funcional de tipo twin force, sander o cualquier sistema de avance mandibular tipo Herbst, que permita corregir ese patrón retrusivo de clase II. Hay una posibilidad del 75 % de mejorar el perfil y la relación ínter arcada. Una vez conseguida la oclusión en clase I y el remodelamiento de la fosa glenoidea, podemos conseguir un resultado más estético y estable con la genioplastia. La mayoría de estos pacientes acuden al ortodoncista en primera instancia, por lo que esta en nuestras manos asesorarlos y motivarlos a llevar a cabo este tratamiento combinado para obtener los resultados más satisfactorios.
La genioplastia es una alternativa realista estéticamente al reposicionamiento mandibular, y si la oclusión es correcta, puede considerarse un tratamiento mucho mas benigno.
- Estabilidad
Es de suma importancia la alineación dentaria y la buena oclusión para un resultado óptimo.
Opciones de trartamiento: Genioplastia ósea VS Implantes
A pesar de su existencia ahora por más de medio siglo, sigue abierto el debate entre el uso de injertos o las cirugías óseas de mentón. A pesar de la gran cantidad de genioplastias realizadas por los cirujanos plásticos, muchos prefieren el uso de implantes por comodidad, y dejan las genioplastias óseas para los especialistas en cirugía craneofacial y maxilofacial. A pesar de todo, el saber ejecutar una buena genioplastia ósea permite manipular el mentón en los tres planos del espacio, lo cual es indispensable para el tratamiento de deformidades, síndromes y casos complejos, puesto que no suponen una meta en sí, sino una parte de un complejo tratamiento en pacientes comprometidos.
Por regla general, un paciente con retrognatia media que requiere un avance de unos 5mm de mentón se puede beneficiar de ambas técnicas con un alto grado de satisfacción, la elección del método dependerá del cirujano. Un avance pequeño puede suponer, contrariamente a lo esperado, un reto en términos de estabilidad, por lo que un injerto puede considerarse la mejor opción. En grandes avances para microgenias o retrogenias, vistas generalmente en síndromes, la genioplastia es la modalidad indicada y claramente superior, no solo por la posibilidad de recolocar el mentón en las diferentes dimensiones sino que además ofrece otras ventajas la mejora del ángulo cervicomental, pudiendo mejorar incluso problemas de apnea y el colapso de las vías aéreas junto con otros procedimientos simultáneos.
A continuación, vamos a ver cada uno de estos procedimientos con más detalle.
A) Genioplastia por Desplazamiento, Ósea, u Osteotomía inferior del borde mandibular
Las primeras genioplastias eran por deslizamiento óseo, pero técnicamente difíciles, largas y potencialmente más peligrosas que la colocación d implantes aloplásticos. Hoy en día, cuando se realiza el movimiento del segmento junto a un pedículo de tejido blando, el procedimiento es favorablemente comparable a otras técnicas en términos de morbilidad y duración de la intervención, es más versátil y da resultados más estables y más predecibles. Aún así sigue siendo un procedimiento más complejo que requiere instrumental más caro, placas y tornillos, cirujanos más experimentados y más tiempo quirúrgico.
La genioplastia es esencialmente un proceso biológico de formación de hueso nuevo entre dos superficies de hueso que han sido separadas en el borde anteroinferior de la mandíbula.
Hoffer introdujo la primera técnica de desplazamiento horizontal mediante un abordaje extraoral en 1942. Más tarde, en 1957, Trauner and Obwegesser, lo modificaron introduciendo un abordaje intraoral, y desde ahí se ha ido innovando en una gran versatilidad de la técnica con variaciones.
La genioplastia permite el control tridimensional del mentón ya sea independientemente o junto a la cirugía ortognática, tanto para ensanchar, estrechar, adelantar, reducir, alargar como acortar. Entre todos los movimientos del mentón el de adelantamiento es el más frecuente.
Las primeras técnicas proponían un avance del mentón como una pieza separada e independiente, lo que provocaba un alto grado de reabsorción, por lo que actualmente el fragmento móvil se mantiene unido a un pedículo vascularizado que lo mantiene irrigado, disminuyendo la reabsorción, las posibilidades de infección y un cambio similar en tejidos óseos y blandos del tipo 1:1, ya que se reduce la tensión que el hueso provoca sobre los tejidos blandos y en consecuencia se disminuye su adelgazamiento, produciéndose un cambio más predecible.
Procedimiento quirúrgico
El paciente se puede someter a anestesia local con epinefrina, anestesia general o sedación. Es importante intentar controlar la hemorragia al máximo y sumistrar profilaxis antibiótica.
La incisión es de tipo translabial en la mucosa del labio inferior, entre fondo de vestíbulo y el borde interno del vermellón, de primer premolar derecho a primer premolar izquierdo o de salida mentoniana a salida mentoniana,
- Tras la incisión se hace una disección de los tejidos submucosos y de los músculos hasta el periostio con tijeras quirúrgicas. Se separa el periostio del hueso desde la parte anterior al borde inferior, protegiendo los nervios mentonianos. Como la osteotomía se extiende posteriormente a la salida de éstos, se debe desperiostizar al menos el tercio anterior del hueso mandibular. Actualmente se mantiene un pedículo ancho de tejido blando en las superficies anterior e inferior del segmento a movilizar, desperiostizando sólo lo mínimo para poder hacer la osteotomía y reposicionarlo. Separar el periostio por completo provoca el adelgazamiento de los tejidos blandos postquirúrgicamente. Se expone la sínfisis subperiósticamente y se marca la zona de la incisión.
Se secciona el hueso con una con una sierra quirúrgica, dando lugar a un fragmento que inferiormente se extiende hacia la región premolar, unos 6mm por debajo de la salida del nervio mentoniano, para evitar tanto a éste como a las raíces dentales. Se puede variar la angulación según la deformidad y la corrección que se vaya a hacer.
Tras la sección se reposiciona el mentón en el lugar deseado y se estabiliza con placas y tornillos. Se puede usar injerto de hueso si el espacio entre ámbas partes es demasiado grande. Es importante mantener un pedículo unido al fragmento para que haya menos reabsorción y menor riesgo de infección.
- Los tejidos blandos se suturan en capas, empezando por los músculos más profundos hasta llegar a la mucosa de fondo de vestíbulo, que se sutura con una sutura horizontal continua colchonera. Atención al músculo mentalis y la incompetencia labial que puede conllevar. Esto es muy importante porque es el elevador del labio inferior y la barbilla, y provee soporte vertical al labio. Si este músculo no funciona o no se reposiciona correctamente tras la cirugía, el resultado será terriblemente antiestético, provocando la incompetencia labial y la ptosis de la barbilla.
- Es casi obligatoria la colocación de una compresión elástica externa para proporcionar un buen soporte a la herida, mínimo 5 días. La hemostasis durante la cirugía es también muy importante para evitar el hematoma y fracaso de ésta.
Anclaje y Estabilización
Hasta los años 80, la técnica de fijación de la osteotomía de mentón de Obwegeser se llevó a cabo con alambres intraóseos o circunsimfisales. Tradicionalmente se usaban suturas de alambre en ocho si los dos fragmentos óseos quedaban en contacto, suturando ambas corticales en la línea media y los laterales y proporcionando una fijación firme. También se han usado con frecuencia los tornillos de posicionamiento, que funcionaban excelentemente y se podían usar junto a las suturas de alambre. Durante los 80, el Dr. Luhr publicó artículos sobre series de genioplastias en las que usó fijación mediante placas y tornillos basados en una rutina. Había pocas complicaciones y el éxito era muy significativo. Las encontró especialmente útiles en los aumentos verticales y en los casos en los que era necesario colocar un injerto entre dos fragmentos. En 1988, el Dr. Rosen también publicó una serie de casos de genioplastias con aumento vertical tratados mediante la técnica de fijación rígida de Luhr con éxito. La ideas iniciales de Luhr sirvieron como base para el desarrollo de las técnicas de fijación placa-microtornillos más avanzadas en cirugía maxilofacial hasta hoy en día. En nuestro siglo, las miniplacas con microtornillos siguen siendo la técnica de fijación más fiable. Éstas se adaptan colocando un brazo sobre la parte intacta mandibular superior, el otro sobre el gap y un tercero sobre la parte facial del segmento movilizado. En los brazos adaptados a las dos superficies óseas se colocan uno o dos microtornillos. En ocasiones es suficiente con una placa, aunque se recomienda colocar dos más en los laterales para proporcionar más rigidez.
Post- cirugía
El edema de los tejidos blandos puede tardar varias semanas en resolverse. A menudo los labios se reposicionan con el procedimiento y tardan de 3 a 6 meses en adaptar su funcionalidad a la nueva posición. Si la adaptación normal cuesta, se pueden prescribir ejercicios para mejorar su tono. Generalmente hay un déficit de sensibilidad transitorio en el labio inferior, que puede alargarse de 3 a 6 meses, o incluso más si fue necesaria la reposición del nervio mentoniano.
Tipos de intervención
- ACORTAMIENTO:
Es en la única situación que debemos tener especial cuidado con el nervio mentoniano. Se efectúa un corte horizontal justo por encima del borde inferior mandibular, que en su parte más posterior debe quedar en forma de filo, unido a las inserciones del músculo digástrico y a veces una parte del genihioideo, y no de escalón, para que no se vea un defecto visible a través de los tejidos blandos tras la curación. Superior a éste se efectúa otro corte horizontal de altura variable según la cantidad de hueso que queramos eliminar, y el borde inferior se reposiciona superiormente. Se prefiere este enfoque en lugar de un limado del borde inferior porque hay una mejor adaptación de los tejidos blandos y una mejor forma. El mentón a su vez se puede recolocar anterior o posteriormente según las necesidades del paciente. Atención con llevarlo posteriormente porque perdemos la concavidad mentoniana anterior y el mentón perderá toda su forma así como el labio su función y estética, así que se debe esculpir una concavidad como nuevo surco mentoniano.
- AVANCE:
El hueso liberado se mueve anteriormente. Generalmente las dos superficies óseas quedan en contacto, la posterior del segmento liberado con la anterior del cuerpo mandibular. Si deseamos un contorno mayor es recomendable añadir hueso en el gap anterior. Para avances aún mayores, se puede rellenar el gap inferior entre segmento y cuerpo con hueso después de estar fijados y estabilizados, para evitar un defecto visible y mejorar el contorno. En casos de retroposición extrema, es posible hacer un avance en varios segmentos, reposicionándolos como láminas fijadas rígidamente una a otra con hueso añadido entre ellas.
- ESTRECHAMIENTO:
Generalmente precisa de la remoción de un pedazo de sínfisis en la parte central.
- ENSANCHAMIENTO:
Se divide el fragmento libre de la sínfisis por la línea media y se fijan ambos segmentos separados al cuerpo mandibular dejando un gap importante entre ellos que se rellena con hueso, además de los laterales si es necesario.
- RETRACCIÓN:
Sólo se puede conseguir moviendo el borde inferior de la mandíbula posteriormente. Aunque el procedimiento es sencillo el problema es que los tejidos blandos raramente siguen al hueso en una dirección posterior, a diferencia de todos los otros movimientos. Como los resultados estéticos no son predecibles se utiliza muy pocas veces. La reducción exige estirar hueso, por lo que la osteotomía es el único método posible. No resulta fácil predecir el resultado ni el efecto sobre la estética facial del desplazamiento del mentón hacia atrás. El tejido blando del mentón suele ser ligeramente similar a una pelota deshinchada debido a la perdida de volumen esquelético. El problema es aún mayor si se extirpa hueso de la superficie del mentón. La reducción del mentón como técnica para camuflar un problema esquelético de clase III no suele ser un buen método.
CORRECCIÓN DE ASIMETRÍAS:
Presentan un problema más complejo. Tras la osteotomía del borde inferior se puede desplazar el fragmento a derecha o izquierda, alargar o acortar asimétricamente, avanzar o retroceder, generalmente jugando con los tres planos del espacio. Tras una importantísima fijación rígida de los segmentos, se pueden rellenar los huecos con hueso o colocar onlays para mejorar los contornos.
HIPERPLASIA HEMIMANDIBULAR Y OTROS SÍNDROMES QUE PRECISEN GENIOPLASTIA
Es muy importante hacer la genioplastia como segunda cirugía después de la reposición mandibular o será muy difícil calcular la cantidad de hueso a eliminar unilateralmente para acortar el sector elongado. Hay que esperar mínimo 6 meses a que los tejidos blandos se readapten a la nueva posición. Tener mucho cuidado con los nervios mentonianos porque tienen salidas a distintas alturas y en el lado deforme suele encontrarse muy bajo y cerca del borde inferior, en estos casos hay que hacer una recolocación del nervio. Si hay que acortar un lado y alargar el otro se puede usar la cuña en el lado opuesto.
Frecuentes patrones de deformidades
- Deficiencia horizontal con o sin problema vertical
Los pacientes que acuden a nosotros buscando un mentón más prominente suelen tener desproporciones en las dimensiones verticales de la cara. Aproximadamente el 40% de los individuos con mentón retrusivo tienen una altura facial inferior disminuida y un 25% tiene una altura facial inferior aumentada. Todos presentan anormalidades en el surco mentolabial, los de cara corta por tenerlo excesivamente aumentado e incluso exagerado y los de cara larga por tenerlo aplanado o inexistente, con contractura mentoniana y problemas de sellado labial. El 50% presenta una clase II por deficiencia madibular, de estos un 40% ha llevado ortodoncia para camuflarla, y algunos se han sometido a aumentos de mentón con implantes.
– La mayoría de estos pacientes con cara corta, que tienen una oclusión funcional o que se tratan con ortodoncia para llegar a ella, pueden beneficiarse de una genioplastia en lugar de una cirugía ortognática para conseguir mejorar su estética facial. Una genioplastia de avance y de aumento vertical logrará mejorar la altura facial, la proyección del mentón y reducir el surco mentolabial. Deberemos ser muy cuidadosos para no dar un aspecto de “cara operada” al paciente, evitando la tentación de corregir completamente un problema moderado o severo. Cuando se opta por este tratamiento no deben esperarse grandes soluciones estéticas a grandes problemas, correcciones oclusales esqueléticas ni ninguna apertura de vías aéreas significativa.
– Los pacientes con cara larga, con oclusión funcional o que se van a tratar ortodoncicamente para llegar a tal fin, pueden beneficiarse de una genioplastia de avance y acortamiento. Esta intervención como mínimo minimizará la contractura mentoniana, mejorará el sellado labial y destacará el tercio facial inferior. Debemos asegurarnos de que el mentón es largo como el patrón facial y sin surco mentoniano, si no es así este tratamiento no será efectivo.
B) Prominencia horizontal de mentón asociada a discrepancia vertical
Los individuos que presentan un pogonion prominente por regla general tienen desproporciones de la altura facial inferior, que a su vez afectan la morfología del surco mentolabial. Cuando un paciente pide una simple reducción de mentón seguramente no estará satisfecho con el resultado, debemos considerar algunos aspectos faciales para obtener un resultado favorable.
– Un patrón frecuente en estos pacientes es la deficiencia maxilar combinada con exceso mandibular, que a menudo se presenta con caras largas. Suelen ser casi siempre pacientes clase III. Estos pacientes se benefician mucho más de una cirugía Le Fort I que permita mover ambos maxilares y hacer cambios de rama y de plano oclusal. El resultado se puede mejorar con una genioplastia, haciendo una reducción vertical con un cambio sagital mínimo.
– Otro patrón frecuente son los individuos con un mentón protruido por un plano mandibular muy cerrado, cuya altura vertical está disminuida. En realidad es una deficiencia horizontal y vertical de ambos maxilares, muy frecuente en clases II/2 y biretrusiones. El paciente de este tipo que pide un retraso del mentón únicamente, difícilmente estará satisfecho con el resultado. Se beneficiará mucho más de una cirugía Le Fort I que reestablezca las dimensiones horizontales y verticales del tercio inferior de ambos maxilares, la inclinación del plano oclusal y la reposición de las ramas. El mentón puede beneficiarse de un cambio de forma con una osteotomía oblicua con rotación horaria, moviéndolo hacia abajo y hacia atrás.
C)Asimetrías de mentón
Están asociadas con mayor frecuencia a síndromes y otras condiciones, como la microsomía hemifacial, elongación hemimandibular, hiperplasia hemimandibular o fracturas de cóndilo tempranas con falta de desarrollo unilateral. En estos pacientes es importante valorar la estética de toda la cara, incluyendo estructuras óseas y tejidos blandos, tanto en el tercio inferior como en los dos tercios superiores faciales. El mentón puede estar desproporcionado o ser asimétrico, o simplemente tener una desviación resultante de una maloclusión. En bastantes de las condiciones mencionadas la asimetría es de maxilar y mandíbula y no puramente del mentón. En estos casos se deberá efectuar una cirugía Le Fort I con osteotomías de rama para una reposición tridimensinal, generalmente además con una genioplastia de reposición.
Complicaciones
Suceden en una minoría de casos
- Infección: en menos del 1%. El eso de la cobertura antibiótica reduce mucho esta complicación.
- Sensibilidad alterada: del nervio mentoniano en un 10% de los casos. Casi siempre se trata de una complicación transitoria debida a la manipulación y estiramiento del nervio. El potencial de seccionar el nervio existe, obviamente debe minimizarse teniendo cuidado en la incisión.
- Complicaciones en la herida: si la incisión se hace bien a fondo de vestíbulo, las complicaciones son menores. Es muy importante una buena sutura de todas las capas de tejido sin tensión, para evitar dehiscencias, disfunción muscular, ptosis del mentón y problemas mucogingivales o periodontales.
Debido a que los tejidos se estiran para cubrir el gap, puede darse una reapertura de la herida, en cuyo caso se recomienda mantenerla limpia con irrigaciones frecuentes y esperar a su cierre por segunda intención.
- Ortodoncia: ocasionalmente el movimiento dental ortodoncico junto a la incisión dan lugar a una pérdida de encía queratinizada y problemas periodontales. Deberemos referir cuanto antes al perodoncista.
- Problemas dentales: dañar los dientes no es común pero puede ocurrir en el momento de la osteotomía o de la colocación de los tornillos. Hay que evaluar muy bien las radiografías para evitarlo. En caso de existir problemas, referir al endodoncista.
- Fijación: la fijación con placas no suele dar problemas, la de alambre si porque la tensión muscular en ocasiones vencía la fuerza y reducía la proyección del mentón. Si la fijación no es adecuada se recomienda reoperar para corregir el problema.
- Paciente no satisfecho: este problema debe evitarse con una buena planificación y comunicación entre profesional y paciente, estableciendo bien los objetivos, las metas y las limitaciones.
Ventajas sobre los implantes
ü El uso del mismo hueso del paciente evita muchas complicaciones, aunque también se pueden dar infecciones.
ü Predicción y estabilidad bien documentadas
ü Se tensa la musculatura suprahioide y produce los cambios deseados en el contorno del mentón y el cuello.
ü Ofrece acciones de reducción y ó manipulación vertical y casi todos los problemas cosméticos
ü Se mueve el hueso junto con sus inserciones musculares, por lo que puede reposicionar óptimamente la epiglotis y ayudar a corregir la obstrucción aérea superior en casos de síndromes como el Treacher Collins o en pacientes con apnea.
ü Preserva el contorno original del mentón
ü Evita la traqueotomía en recién nacidos con microgenia y obstrucción de las vías aéreas
ü Mejor soporte radicular a incisivos con problema periodontal por la neoformación ósea en sus ápices, en casos específicos de disharmonia facial.
ü Evita la necesidad de injertar objetos extraños al organismo con sus respectivas posibles complicaciones así como el obtener bloques de hueso de otras partes donantes del cuerpo.
Limitaciones
O Avances de más de 5mm pueden producir muescas en el reborde lateral de la mandíbula. Proffit propone la división del mentón en dos mitades.
O La inestabilidad ósea, es decir, el movimiento del segmento previo a su osificación, alterando significativamente y de forma inmedita el resultado de la intervención.
O La remodelación ósea, en el cual el segmento movilizado se va recontorneando lentamente durante la fase de remodelado y cuyo resultado afecta el resultado de la intervención pero lentamente.
B) IMPLANTES
Los implantes están indicados en personas que quieren un pequeño avance del mentón, personas que quedan excluidas de la opción de avance óseo por higiene deficiente (en cuyo caso lo ideal sería hacer una incisión submental) o traumatismos maxilofaciales. Los injertos con éxito son los que se colocan para corregir deficiencias medias en la dimensión sagital del pogonion y cualquier hipoplasia limitada inmediatamente lateral a la sínfisis. Dependiendo de la filosofía y experiencia del cirujano puede conseguirse cierto aumento vertical.
En las décadas anteriores, los implantes preformados o individualizados de Silastic (silicona) o Proplast han proporcionado por muchos años una forma de aumentar el mentón a los cirujanos en los casos de deficiencia. Aunque la colocación de los implantes aloplásticos era más rápida y sencilla, estos fueron asociados a muchos problemas: erosión del hueso subyacente, desplazamiento, infección, problemas dentales y cambios inesperados e indeseables en los tejidos blandos. La erosión del hueso se minimizó al colocar el implante sobre la cortical de la sínfisis, pero la erosión de hueso sub-injerto siguió apareciendo con frecuencia independientemente del lugar en el que se colocase el implante, ya fuese por encima o debajo del periostio. Aún así seguía habiendo muchos desplazamientos postoperatorios. El desplazamiento del Silastic se ha observado tanto superior, inferior, lateralmente o incluso penetrando el hueso. Si sube supone un problema para la vitalidad de los dientes anteriores y debe retirarse. Estos injertos tenían una forma de botón que producía esa reabsorción cortical ósea bajo su base de apoyo, haciendo que se moviesen posteriormente. El Proplast se estabilizaba más rápidamente pero tendía a infectarse, y muchas veces no se hace aparente la infección hasta varios años post quirúrgicos.
Además estos primeros implantes proporcionaban resultados estéticamente comprometidos: se podían observar los márgenes a través de la piel puesto que su morfología se limitaba a la parte más anterior del mentón y los márgenes no eran suaves, además del movimiento por la actividad de los músculos si la cavidad preparada no tenía el tamaño y la forma exactos.
Estos implantes aloplásticos, además, no tienen la versatilidad tridimensional ni las proporciones que la mayoría de caras con anormalidades requieren. Tampoco pueden solucionar los problemas verticales, y si se intenta reposicionar para conseguirlo pueden apreciarse clínicamente incompetencia labial y exposición incisiva inferior. Cuando se usa para camuflar mandíbulas retruidas con dientes y labios protruidos pueden producir cambios indeseables en los tejidos blandos.
Aún hoy las quejas post implantes no son infrecuentes, lo que explica seguramente el gran descenso de su uso en los últimos 10 años. La mayoría de pacientes que precisan de una genioplastia tienen otros problemas esqueléticos asociados que probablemente necesiten otro enfoque quirúrgico, por lo que el sólo injerto no será suficiente para camuflar las dismorfologías asociadas. Colocar un implante mayor para intentar corregir deficiencias sagitales o verticales es un gran error. Para cubrirnos las espaldas debemos hacer un estudio completo y avisar y explicar al paciente lo que necesita para cubrir sus expectativas, o por lo contrario lo mínimo que vamos a encontrarnos será una petición para que saquemos el injerto. En ese caso la apariencia facial empeorará puesto que lo los tejidos blandos se contraen adquiriendo un aspecto de “balón deshinchado”.
Hoy en día, si la estética facial indica que el implante es una alternativa aceptable, lo ideal es colocar in implante customizado de polietileno poroso, fijado con placas y microtornillos.
La actual gran gama de materiales, medidas y formas de los implantes permite obtener casi los mismos resultados que con la cirugía de desplazamiento. Actualmente la forma más extendida hacia los lados y su mayor superficie reduce los problemas estéticos asociados. Además, los implantes actuales son sólidos, porosos y muy biocompatibles. Esos poros permiten que crezca tejido en su interior y así mantener el implante más estable, pero ese proceso conlleva semanas o meses, por lo que sigue siendo importante una buena técnica y estabilización. Cuanto más largos son los brazos laterales del implante mejor se consigue la estabilización en dos planos del espacio (actualmente suelen llegar hasta la región del primer molar), pero es necesario un tornillo de fijación en la línea media para evitar el efecto de desplazamiento vertical provocado por el músculo mentalis (que desplaza la prótesis hacia arriba cambiando la proyección del mentón a un punto menos estético).
El Medpore (polietileno poroso de alta densidad), es un polímero poroso biocompatible, cuyos poros permiten, como ya se ha mencionado, el crecimiento de tejido en su interior, lo que permite una fijación rápida y fuerte del implante, y más resistente a las infecciones. Es duro y no compresible pero flexible en cierta forma, se usa como injerto de aumento en muchos otros lugares del cráneo. Otra ventaja es que se puede recontornear al gusto. Existen distintos tipos de implantes, todo cirujano debería tener varias medidas y formas, además de sus respectivos medidores (usados en las cirugías dentro de las cavidades para ver el mejor resultado), puesto que ayuda a obtener los mejores resultados. Los estudios a largo plazo han demostrado muy pocas complicaciones (3% infecciones y 8% contornos poco agradables), comparadas con la genioplastia, que es mas invasiva y tiene un postoperatorio más complicado. No se reabsorbe ni degenera. Los tejidos blandos a su alrededor han demostrado una alta compatibilidad, permanece no in unigénito no alergenico y no tóxico. Al anclarse con tornillos se consigue un resultado más predecible y estable, eso lo hace diferente de los demás, y gracias a ello no se observa reabsorción ósea subyacente, porque no se impacta contra el hueso. Produce los mismos resultados satisfactorios que la genioplastia ósea en casos leves o moderados de deficiencia mentoniana, el mismo grado de satisfacción de los pacientes, la misma mejora facial y de la autoestima.
Ventajas sobre la genioplastia ósea
ü procedimiento más corto, más simple y con recuperación más rápida
ü mejor conformidad del paciente a aceptar el tratamiento
ü mejores contornos
ü los problemas de forma y anchura son más fácilmente solucionados, simplemente con la elección del implante apropiado y su remodelación.
ü menor hinchazón y amoratamiento al no haber corte óseo
ü porcentaje menos elevado de dañar el nervio mentoniano
ü permite prever el resultado con más precisión
ü el implante y el tornillo son más económicos que la placa con múltiples tornillos
ü instrumental quirúrgico más simple y barato
ü profesionales menos experimentados son capaces de llevarlo a cabo con éxito, técnica más fácil de manejar
ü en grandes avances se seleccionan implantes con un cuerpo más vertical que evite la creación de un “gap” mentolabial como ocurre con la Genioplastia. En ésta, para evitar el colapso del gap con tejido blando hasta la formación ósea y crear un mejor contorno, es necesario el relleno óseo.
ü se puede llevar a cabo junto con una incisión submental para liposuccion cervical
ü se puede colocar inmediatamente tras una osteotomia subapical
ü Es posible eliminarlo si el paciente no está conforme
Limitaciones de los implantes
O no hay mucha mejora en el contorno submental por la falta de estiramiento de los músculos suprahioideos, pero puede combinarse con una liposucción o estiramiento del músculo platisma.
O no se puede aumentar o acortar la dimensión vertical del mentón. Aun así, si deseamos acortarlo podemos hacer una osteotomía del borde inferior, o si deseamos aumentarlo una osteotomía del borde anterior con reposicionamiento mediante placas y tornillos en la parte inferior, tras ambos la cual se coloca el implante para darle la proyección y aumento lateral adecuados. En el caso del aumento vertical resulta una opción mejor a la genioplastia porque el injerto óseo queda mejor estabilizado y su resultado final es mucho más estético y predecible.
O mayor riesgo de infección
O reabsorción ósea bajo el implante
Procedimiento quirúrgico
La cirugía es igual en profilaxis y preparación del paciente. Igualmente se puede hacer con anestesia local con vasocontrictor.
Abordaje Vestibular:
- Incisión vestibular de 3cm (menor que en Genioplastia ósea) lejos del pedículo del músculo mentalis.
- Desperiostización del borde anterior de la mandíbula y dos túneles por debajo del nervio mentoniano hasta los primeros molares, con muchísimo cuidado de la salida del nervio mentoniano.
- Prueba de los medidores de injerto en la cavidad con la forma deseada. En caso de duda entre dos medidas escoger la grande y recontornearla. En casos de asimetrías colocar la mayor proyección hacia el lado más pequeño o recortar parte del injerto en la parte más agrandada.
- Limpiar y colocar el implante en el bolsillo.
- Colocar el tornillo en la línea media en su parte más prominente.
- Sutura meticulosa de todas las capas.
- Vendaje de presión opcionalmente 2 o 3 días.
Abordaje submental
Mismo procedimiento pero con la incisión de 2,5-3cm a 2-3mm de la cresta submentoniana, a través de la piel y por debajo del mentón.
SILICONA
La silicona líquida inyectable ha sido usada durante 50 años para aumentar los tejidos blandos. Se presenta como un producto no tóxico, no cancerígeno, permanente, etc Durante este tiempo su uso ha sido muy controvertido, se ha usado extensamente en países como Japón Alemania y Suiza. Se han dado muchas complicaciones, que podían aparecer desde algunos meses hasta décadas más tarde. Las más leves son eritema, edema, piel de naranja, o pequeños nódulos en la piel. Las más serias incluyen celulitis recurrentes, úlceras, migración a sitios lejanos por vía subcutánea y linfática, y necrosis. También reacciones sistémicas como hepatitis granulomatosa, pneumonitis, y síndrome del embolismo por silicona. El diagnóstico, muchas veces se confunde con el ángioedema y su tratamiento es inefectivo. Además, el manejo del granuloma por silicona sigue siendo grave y difícil, muchas veces un fracaso. El mayor problema es que al tratarse de un tratamiento cosmético muchos pacientes no lo mencionan o incluso lo olvidan.